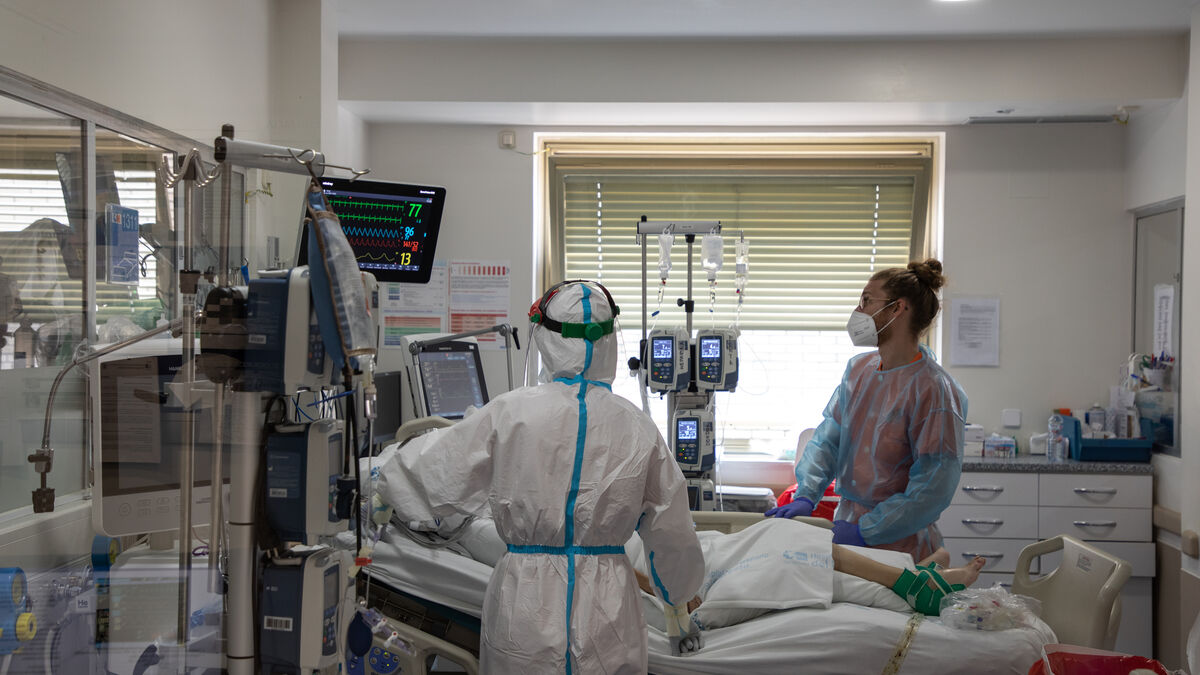
Con el coronavirus avanzando imparable por toda Europa, países como Suiza ya han advertido que, si se produce un colapso en los hospitales, no ingresarán en las UCI a las personas mayores. Los criterios de ingreso en las unidades de críticos fueron objeto de una enorme controversia en España en la primera oleada pandémica.
Ahora, en plena segunda ola, los intensivistas vuelven a negar que la edad fuera un criterio de rechazo y advierten: la situación es bastante similar en el aspecto asistencial y, de seguir con esta evolución, se puede llegar de nuevo al colapso. "Hemos podido establecer mejores pronósticos, pero no existe en este momento unanimidad en los criterios de triaje", admiten. Aseguran que están mucho más cansados y reconocen: "Nunca se está emocionalmente preparado para algo así".
El rechazo de ingreso en UCI como medida de limitación del tratamiento de soporte vital ha sido uno de los temas de debate de médicos intensivistas especializados en Bioética en el marco del LV Congreso Nacional Online de la Sociedad Española de Medicina Intensiva, Crítica y Unidades Coronarias (SEMICYUC). Una mesa redonda en la que diferentes expertos ahondaron en una situación, la de los triajes y criterios de ingreso, que protagonizó la actualidad en la primera ola de la pandemia por la covid-19.
Tras la experiencia adquirida durante estos ocho meses, los médicos de críticos piden un sistema de triaje en las unidades de pacientes críticos consensuado, transparente y que esté definido con antelación. Además, abogan por una falta de politización de este tipo de decisiones y citan como ejemplo los protocolos de la Organización Nacional de Trasplantes. Y aseguran: la edad de los pacientes no fue un criterio 'per se' en los documentos de recomendaciones que se manejaron durante la primera ola.
Protocolos para no trasladar a pacientes
Durante la primera ola, el rechazo de pacientes en las unidades de críticos fue uno de los temas más controvertidos. El pasado verano, la presidenta del Círculo Empresarial de Atención a Personas (CEAPS), Cinta Pascual, aseguraba que hubo "procedimientos" en algunas comunidades autónomas para no trasladar a los hospitales a usuarios de residencias de ancianos. Durante la pandemia fallecieron casi 21.500 personas en las residencias por la covid-19.
En Madrid, según publicó Vozpópuli residencias como Vitalia de Leganés, en la que fallecieron 43 ancianos en marzo, enviaron entonces comunicaciones a la Consejería de Sanidad advirtiendo que pacientes contagiados con covid-19 eran devueltos al centro "sin llegar a ser atendidos en el hospital".
Asistencia en situación de crisis
A preguntas de Vozpópuli, la doctora Nuria Masnou, intensivista del Hospital Universitario Josep Trueta de Girona y miembro del Grupo de Trabajo de Bioética de la SEMICYUC aborda un tema delicado y cargado de matices. "El triaje es una parte más de la asistencia en situación de crisis. Nunca habíamos vivido una situación similar, ni tampoco pensábamos que era posible. Las últimas crisis que se han vivido se remontan a tiempos de guerra y lo que conocemos del manejo de las crisis viene de esa realidad", señala la médico.
En la primera ola pandémica continúa, la mayoría de las sociedades científicas y administraciones sacaron recomendaciones para ayudar en la toma de decisiones respecto a la asignación de recursos. "Contrariamente a lo que ocurre habitualmente, toda la comunidad científica ha compartido sus conocimientos y esto ha hecho que sepamos más de la evolución de la enfermedad y de cómo afrontarla. Hemos podido establecer mejores pronósticos, pero no existe en este momento unanimidad en los criterios de triaje", admite.
Los criterios dependen de muchos factores
En realidad, según Masnou, los criterios dependerán de muchos factores, entre ellos "el modelo de salud, el tipo de asistencia que exista en ese país, la accesibilidad a la asistencia sanitaria". En España, con un sistema de salud de cobertura universal y gratuita, "es evidente que va a haber dificultades para dar respuesta a todas las necesidades. Y ahí de nuevo surge la necesidad del triaje, insisto, no para recibir asistencia médica, sino para recibir determinados cuidados".
En las jornadas organizadas por su sociedad científica, sus compañeros explicaron que las consideraciones que se tomaron en marzo surgieron con premura ante la falta de decisión de las autoridades sanitarias. La doctora Masnou echa la vista atrás y relata: "Nos organizamos como sociedad científica directamente afectada por la pandemia. La ventilación mecánica, los respiradores, es un aparato especifico de nuestras unidades. La limitación del número de respiradores era una realidad. En ese momento lo que nos preocupaba era poder disponer de respiradores para los pacientes que estaban llegando".
La SEMICYUC sacó sus recomendaciones "para que los médicos que estaban a pie de cama y tenían que tomar esa difícil situación tuvieran un marco ético que los protegiera".
Vista la evolución de la enfermedad, prosigue, pronto se dieron cuenta de que, a pesar de los planes de contingencia (ampliación del número de camas de UCI con respiradores), "llegaría un momento en que habría que decidir a quién asignar ese recurso". Por eso, continúa, la SEMICYUC sacó sus recomendaciones "para que los médicos que estaban a pie de cama y tenían que tomar esa difícil situación tuvieran un marco ético que los protegiera". Tomar ese tipo de decisiones, asevera, "es emocionalmente duro y supone un malestar moral para los profesionales".
Decisiones conjuntas con los pacientes
En una situación de normalidad, la relación médico-paciente está centrada en el paciente e intenta "preservar su autonomía", precisa Masnou. "Es decir, las decisiones acerca de los tratamientos de las personas que son en ese momento pacientes, se toman de manera conjunta (médico-paciente) teniendo en cuenta aquellos valores, voluntades o decisiones que el propio paciente ha tomado conociendo las opciones respecto a su proceso de enfermedad", afirma.
En una situación de crisis, esta medicina centrada en el paciente cambia a una asistencia "en clave de salud pública". La intensivista aclara que "no hay ninguna diferencia en el trato con el paciente, ni en que reciba la asistencia apropiada, pero las prioridades del sistema sanitario sí cambian y pasan por salvar el mayor número de personas con los médicos de los que se dispone". Ante la escasez de recursos, subraya, se impone "el uso más apropiado de los mismos".
Los ingresos en la segunda ola
La nueva ola ya se ha cobrado la vida de más de 9.000 personas en solo 8 semanas, según el último informe de exceso de mortalidad (MoMo) del Centro Nacional de Epidemiología (CNE) del Instituto Carlos III de Madrid. En ese escenario, con los hospitales cada vez más presionados y unidades de críticos al borde del colapso en varias comunidades, el debate sobre el ingreso de las personas de edad avanzada en las UCI vuelve a la actualidad.
La diferencia en esta segunda ola es "que los profesionales están agotados y emocionalmente más afectados", señala la intensivista.
"La situación es bastante similar en el aspecto asistencial, y si, tememos que, de seguir con esta evolución, lleguemos de nuevo al colapso", señala Masnou. La diferencia ahora, recalca, "es que los profesionales están agotados y emocionalmente más afectados". Aclara que nuevamente se "están revisando los documentos e intentamos una mayor homogeneización en la toma de decisiones. Creo que este debe ser nuestro reto: asegurar la mayor equidad y justicia en esta situación; aunque también creo que nunca se está suficientemente preparado para algo así".
El modelo de trasplantes, ejemplo de triaje
Como ejemplo de sistema de triaje a seguir en el plano ético, Masnou cita el modelo español de trasplantes. Un modelo que, asegura, funciona y que es ampliamente aceptado por la sociedad, en tanto que se entienden los criterios por los que algunos pacientes no pueden optar a un trasplante.
Un ejemplo que, aclara, pone porque "es bien sabido la falta de órganos para trasplante y la necesidad de priorizar quién debe ser incluido en lista de espera y quién no, y por tanto quién no va a poder acceder a ese trasplante. Los criterios son trasparentes y se revisan anualmente a tenor de las mejoras y las innovaciones en el campo del trasplante y la donación. La sociedad es conocedora del proceso", explica.
En una situación en la que el coronavirus "nos está poniendo contra las cuerdas, la colaboración de la sociedad en la definición de los criterios de triaje es necesaria. También porque la sociedad debe entender su corresponsabilidad en el control de la pandemia", zanja la intensivista.


Ya no se pueden votar ni publicar comentarios en este artículo.